- HOME
- お悩み別記事
妊娠中絶
2018.07.21
↓妊娠中絶の詳細はリンク↓をクリック↓
http://www.uchiide-chuzetsu.com/
妊娠中絶をお考えの時は、できるだけ早く受診して下さい。当院では母体保護法に基づいて手術を行っており、入院は当日のみです。最終月経からの週数では不正確な事が多いので、超音波検査によって正確な週数を判断します。当院では妊娠12週未満に対してまで対応可能です。受診し、診察を受けた上での判断になります。
安全性、確実性を重視しておりますので、頚管拡張を行った後、静脈麻酔(全身麻酔)にて完全除痛を行い、吸引法にて施行します。
料金:初診時、諸検査で¥14,000(税別)、手術時¥97,223 〜 ¥138,889(週数によって変わります)、術後診察で¥4,320です。
妊娠週数は、最終月経からだけではなく、超音波検査の所見もあわせて決定いたします。
初診時で日程が決まっていれば、手術当日まで受診の必要はありません。
食事や、飲み物を飲んだ後の状態で麻酔を行うと、胃の内容物が逆流、肺炎に至ることがあるので、手術当日は、食事をとらないで下さい。
また、指に血中酸素の濃度を測定するセンサーを装着するので、マニキュアは極力とってきてください。
コンタクトレンズは、麻酔中に目の裏に入ってしまうことがあるので、外してきて下さい。
化粧をしていると、麻酔中の顔色がわからず、麻酔管理上危険ですので、化粧はしないで下さい。
手術中の記憶は、原則ありません。完全に寝ている状態で処置を行います。
処置は、午前外来終了後に行うので12時すぎから、外来状況に酔っては13時ころになることもあります。
麻酔は、完全に醒めてから安静室に移動、その後3時間程度お休みいただき、16時頃の診察で問題なければ帰宅可能となります。
麻酔の影響もありますので、当日の車両(自動車のみならず、自転車も)の運転をやってはいけません。
どなたかに迎えに来て頂くか、タクシーにて帰宅することを強くお勧めいたします(電車など公共交通機関での移動も不可能ではありませんが、あまりお勧めいたしません)。
帰宅後は、夕食をとる以外は安静にしてください。入浴は、シャワーも含めて禁止です。
当日の夕食後から一日3回毎食後に抗生剤と子宮収縮剤を服用して下さい。3日分処方いたしますので、全部飲みきって下さい(自己中断は絶対にしないで下さい)。
翌日以降は、日常生活には支障ありませんんが、軽度の出血と下腹部痛はあると思います。
術後診察は4~7日後くらいに行いますが、それまでの入浴はシャワーのみにして下さい。
術後診察で問題なければ終了となります。おおよそ手術から1ヶ月程度後に月経が再開します。いつまで待っても月経が来ない場合は、診察を受けて下さい。
その時から、避妊ピルを服用することを強くお勧めいたします。
投稿者:
妊娠しない
2018.07.21
言葉の定義として、「通常の性生活を持つカップルが、2年以上妊娠しないこと」が「不妊症」と定義されていますが、なかなか妊娠しない、というだけでも十分治療の対象となります。
また、必ずしも女性側に原因があるわけではありません。半分は女性側の原因かも知れませんが、男性側に原因(精子の数が少ないなど)があることも半分あります。
また、男女ともに全く異常がないにも関わらず、妊娠しない、ということも有ります。
原因が様々なため、治療方法は多岐にわたります。基礎体温から排卵タイミングを推定する簡便な方法を始め、排卵誘発剤の使用、卵胞発育ホルモン剤の使用、人工受精、さらには体外受精、顕微受精といった方法まであります。
当院では、人工受精までは行う事が出来ますので、お気軽にご相談下さい。
投稿者:
妊娠判定
2018.07.21
正常妊娠であると確認できた際には、妊娠週数(予定日)の確定が必要になります。
通常、最後の生理が始まった日を0周1日として、そこからの日数にて計算します。
しかし、必ずしも月経開始日から14日目に排卵しているとも限らないため、超音波検査による胎児の大きさから妊娠週数を推定することになります。
投稿者:
腹腔鏡手術とは?
2018.07.21
腹腔鏡手術とはどんなものか説明いたします。
人間の胴体の中には大きな空間があり、横隔膜から上半分が「胸腔(きょうくう・きょうこう)」、下半分を「腹腔(ふくくう・ふくこう)」という構造になっています。
胸腔内の重要臓器としては、肺、心臓などがあります。
一方、腹腔内には胃、小腸、大腸といった消化管、肝臓、膵臓といった消化器官、さらに女性の場合、子宮、卵巣があります。
腎臓、副腎、膀胱などは胴体下半分の領域にありますが、腹腔全体を覆っている「腹膜」という臓器の外側にあり「腹膜外臓器」として区別されています。
この腹腔内に到達するには、当然どこかを切開しないかぎり到達できません。一般的に、腹腔内臓器に触るためにはお腹を切って到達するしかありません。
内視鏡手術の範疇に入るので、胃カメラのようなものと誤解される方もいらっしゃいますが、胃カメラや大腸カメラは、消化管の中を見る内視鏡ですから、口や肛門といった「もともと解放されている出入り口」から挿入するため、切開は必要ありません。しかし、腹腔鏡や胸腔鏡の場合、どうしてもどこかに創をあける以外に内腔に到達する方法がありません。
また、局所麻酔、脊髄麻酔などの部分麻酔や日帰りの1~2時間で可能と誤解されている方もいらっしゃいますが、全く違います。腹腔内臓器に触れるため、全身麻酔で行う必要があり、また、視野確保の点から、気腹(炭酸ガスを腹腔内に入れて腹腔を膨らます)を行うため、筋弛緩薬投与が必須で、呼吸を止めて人工呼吸をしなくてはならないため、全身麻酔が絶対に必要になります。
よって、入院管理、さらには麻酔専門医師による管理が必要となるため、原則的は大規模な病院でないと手術ができません。
殆どの施設で、手術前日の入院、術後3~5日程度で退院としていると思います。
大きく切開して腹腔内に到達する場合は「開腹手術」になり、小さな創から内視鏡や鉗子を挿入する場合に「腹腔鏡手術」という呼称になります。
ですから、「開腹手術の方が大変で腹腔鏡は簡単な手術」という印象も全く間違っています。腹腔鏡手術は、「開腹手術を内視鏡手術に置き換えたもの」ですから、基本的操作は開腹手術と全く同等であり、症例によっては腹腔鏡手術の方が大変な手術になる、ということもあるのです。
腹腔鏡手術の創をどこに設定するかは、手術目的の臓器や施設の考え方、術者の考え方によって変わります。
内出院長が大森赤十字病院で行っている方法は、患者さんの右側に術者、助手が反対側、創は臍から内視鏡を入れ、右に2箇所、左1箇所の鉗子操作用の創をおいて行う「右パラレル法」です。
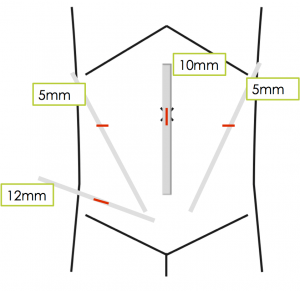
腹腔鏡手術での創の場所
お臍の中を縦に1cmほどの切開ですので、術後の創部はほとんど確認出来なくなります。左右5mmの創については、多少見えることがありますが、時間経過とともに確認出来なくなることが殆どです。右下の12mm創も、術直後こそはっきりと見えますが、皮膚のシワと同じ方向に切開しているので、術後は目立たなくなってきます。
この左右と右下に入っている3本の鉗子を使って手術を行います(臍に入っているのは内視鏡なので目のかわりです)。気腹によって膨らんだ腹腔内全体が臍からの内視鏡で十分見えること、これらの鉗子が十分に動いて手術操作ができること、これが腹腔鏡手術をできるかどうかの判断になります。
ですから、かなり大きな腫瘍がお腹のなかにある場合は、腹腔鏡手術を施行できないことがあります。ただし、大きさだけで簡単に適応の可否を決定するものでもありません。術前の画像検査(超音波検査、MRI、CT)その他で判断いたします。
日本の医療保険にて適応のある婦人科腹腔鏡手術は、
子宮全摘(子宮筋腫、子宮腺筋症)、子宮筋腫核出、卵巣腫瘍(卵巣成熟奇形腫[類皮嚢腫、デルモイドと呼ばれることもあります]、チョコレートのう胞[子宮内膜症性のう胞]、漿液性のう胞、粘液性のう胞、卵巣線維腫など)の卵巣摘出またはのう胞摘出、子宮体がん(手術可能施設は限られています)、子宮脱(骨盤臓器脱)
となっています。
開腹手術しか選択肢が呈示されなかった方は、当院に相談(セカンドオピニオン)してみて下さい。腹腔鏡手術可能であることもあります。
投稿者:
子宮筋腫の治療方法
2018.07.21
子宮筋腫の治療方法
子宮筋腫は良性疾患であり、悪性化する可能性はありませんが、術前診断で悪性腫瘍と鑑別していく必要があります。
子宮体がんは、術前に子宮内膜細胞を採取することで鑑別ができます。
子宮肉腫との鑑別は難しいとされていますが、子宮筋腫に比べて非常に発育が速いこと、LDH(乳酸脱水素酵素)という血液中に含まれる物質が上昇すること、MRI(Magnetic Resonance Imaging:磁気共鳴画像)検査の画像で特徴的な所見があることなどで、ある程度の判別ができます。厳密に正確な診断は、摘出された子宮腫瘍細胞を、顕微鏡でみるしかありません…(手術で細胞をとるしかない、ということになります)が、LDHとMRIの組合せで、ほとんど鑑別できる、というのが現状です。
もう一つ鑑別が必要なのは子宮腺筋症ですが、こちらは超音波検査、MRI検査で鑑別可能です。
これらの検査で「子宮筋腫」と診断された場合、つぎに治療方針を考えていくことになります。
子宮腫瘍の解説ページでも述べましたが、多くの子宮筋腫は症状が乏しいので、経過観察で十分、というケースも多くあります。
では、どのような症例で「積極的な医療介入が必要」となるのか、解説いたします。
最も積極的医療介入が必要になるのは、月経量が多くなる「過多月経」症状による貧血です。
血液中の赤血球が不足することにより、全身が慢性的な酸素不足に陥ることになります。結果として、ちょっと動いただけで動悸がしたり、頭が重い感じになり、集中力がでなくなる、など、様々な症状がでるようになり、放置すると心不全を起こすこともあります。社会生活にも支障を来すので、この場合は治療が必要です。
多くは鉄欠乏性貧血ですので、注射または経口による鉄剤の補充を行います。
しかし、これでは根本的原因除去になっているとは言えません。
月経によって症状がでているわけですから、単純に考えれば月経を停止させてしまえば良いのです。
女性が月経停止状態にあるのは、妊娠か閉経ですので、ホルモン療法を行う事で、この状態に持って行けば、症状は消えます。
妊娠状態にするために、エストロゲンとプロゲステロンというホルモンを持続的に投与することで、子宮内膜を維持、月経停止することができます。「偽妊娠療法」といいます。子宮筋腫によって子宮内膜は剥がれやすい状態になっていますから、これを停止させるためには比較的高用量のエストロゲンが必要になります。エストロゲン・プロゲステロンの合剤のことを「ピル」と呼ぶので、子宮筋腫による過多月経症状をピルで停止させる場合、高用量ピルが必要になることが多いです。エストロゲンには血液を固まりやすくさせる性質があり、この場合、血管内で血液が凝固し、どこかに詰まってしまう「血栓塞栓症」がおこってしまう確率があがってしまうため、あまり推奨できないことになります。血栓塞栓症は、重要臓器で引き起こされると、死に至る疾患になってしまうことがあります。
月経痛改善目的や避妊目的のピル投与では、かえって不正性器出血が増加することもあり、その場合はあまり意味がないことが多くあります。
つまり、「子宮筋腫による過多月経症状」を改善する目的でのピルの投与はあまりおすすめできない、ということになります。
一方で、閉経状態の場合、エストロゲンを低下させることで、子宮内膜を薄くし、出血しないようにさせることができます。ゴナドトロピン放出ホルモンアゴニスト(ゴナドトロピン放出ホルモンアナログと言うこともあります)というホルモン剤を投与することで、閉経状態にするので「偽閉経療法」とも言われます。
言葉通り、副作用として更年期症状(ホットフラッシュと呼ばれる上半身のほてり・発汗、肩こり、精神的イライラ)などの症状が出やすいですが、前述した血栓症のような、致死的な合併症はありません。
粘膜下筋腫の場合、投与直後におこる「フレアアップ」という効果によって、一時的に出血量がかなり増加することがありますが、その後は止まることが殆どです(ときどき、「粘膜下筋腫なので投与できない」という表現をされるドクターもいらっしゃいますが、使ってはいけない、ということでもありません)。
子宮筋腫と子宮の筋肉が萎縮するので、子宮全体の大きさはかなり小さくなりますが、これだけで子宮筋腫がなくなることは「絶対に」ありません。また、投与終了後には元々の大きさに戻り、症状は「必ず」再発します。
閉経前の方の場合、連続投与することでエストロゲンがかなり低下し、骨粗しょう症の問題や血圧上昇、耐糖能異常(糖尿病など)の出現、脂質代謝異常などが出てくることもあり、保険診療上、最長6ヶ月、続けて使う場合は4ヶ月の休薬期間が必要、とされています。
閉経期年齢にいらっしゃる方の場合、半年(保険診療で認められる最長期間)投与で、本当の閉経になる「逃げ込み療法」として使うこともあります。
以上のように、ホルモン療法は症例によっては良い方法ではありますが、根本的解決にはならないという側面も持っています。
根本的解決方法としては、手術療法がベスト、ということになります。
病変または病変を含んだ臓器を摘出するため、原因の完全除去が可能であること、摘出された検体を顕微鏡検査することで、組織型がわかる(=良性・悪性の鑑別ができる)ことが最大のメリットになります。
これから妊娠を希望されている方の場合、筋腫のみを取り除く「子宮筋腫核出」、この先妊娠を希望されない方の場合、子宮そのものを摘出する「子宮全摘」が選択肢としてでてきます。
子宮筋腫核出術は妊孕性改善手術という位置づけの治療方法ですから、原則、「妊娠をこの先積極的に希望されている方の治療」であり、閉経年齢や妊娠を希望していないが、なんとなく子宮は残して欲しいという方がとるべき治療方針ではない、ということを強調させて頂きます。
子宮筋腫核出は、筋腫だけを取り除き、その後の子宮機能を健全にする、という手術で、核出した筋層切開部を合成吸収糸にて縫合する方法です。
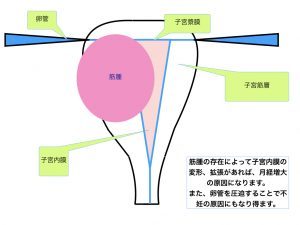
筋腫核の圧迫症状
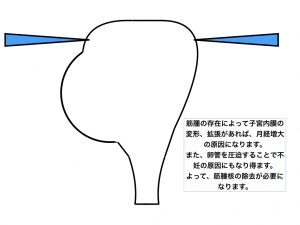
子宮筋腫核出術
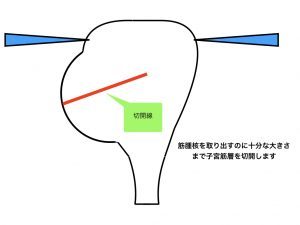
筋腫核出2(筋層切開)
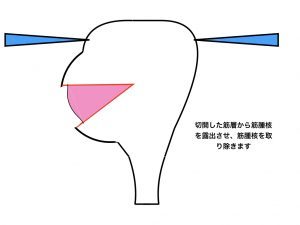
筋腫核出3(筋層切開)
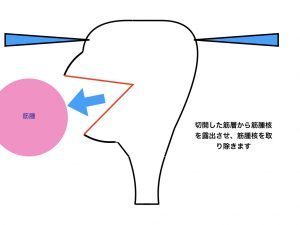
筋腫核出4(除去)
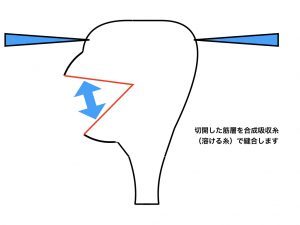
筋腫核出5(核出終了)
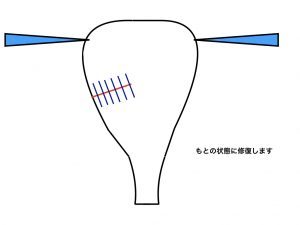
筋腫核出6(縫合終了)
子宮本体は当然残っていますので、そこからまた新たに子宮筋腫が発生します、再発率は100%です。再発するといっても、また同様の症状になっていくにはそれなりの時間を要しますので、不妊の方への子宮機能改善としては良い方法となります。
不妊の方で、子宮筋腫の存在そのものが妊娠へどの程度影響しているかは、個々でかなり違いますので、診察、検査の上で判断いたします。
不妊治療中の方で4cm以上の子宮筋腫については、発生部位、個数、症状にかかわらず、筋腫を切除した方が妊娠率は向上する、という海外論文はありますが、日本での調査では妊娠率そのものへの影響はなかった、というデータになっています。しかし、子宮筋腫を持ったまま妊娠した場合、妊娠、分娩時の様々な合併症(胎位異常、胎盤位置異常、流産、早産、腹痛、分娩後出血)がおこる可能性があり、妊娠前に筋腫を敵手痙ることを薦めても良いことになっています。
ごく一部の症例を除き、子宮筋腫核出術後の分娩方針は帝王切開分娩になるということもここで付け加えておきます。手術で縫合した子宮筋層は脆弱で、分娩時の子宮内圧に耐えることができずに破裂する可能性が否定できないからです(術者からすると、問題ないと思っていますが、一度怒ってしまうと母児ともに生命の危険にさらされますので、経腟分娩は全くお勧めしません)。
子宮へ到達する方式として、開腹手術、腹腔鏡下手術、子宮鏡下手術の3通りがあります。この術式の違いによる術後成績(症状改善や妊娠率への影響)の差は全くありません。どの方法でも、子宮筋腫が取り除くことが出来れば、治療としては完遂したことになります。
開腹手術は最も安全で確実な方法です。手術を行っている施設であれば、どこでも可能です。手術の適応についても、全く制限がないという事が特徴でしょう。
腹腔鏡手術は、お腹の中だけで手術を行わなければならないため、対応可能な症例が限られてきます。私が東邦大学大森病院在籍中にまとめたデータでは、筋層内筋腫の場合、直径9cmを超えると、出血量と手術時間が増加する、という結論をだしており、このあたりが限界であろうと推察しています。しかし、それだけで手術可否は決められないため、診察させて頂いた上で判断いたします。
さらに、技術的に難しいとされる手技(鏡視下での縫合や摘出した子宮筋腫の体腔外への取り出しなど)が含まれるため、対応出来る施設に制限があります。日本産科婦人科内視鏡学会では、技術認定制度を採用しており、いわゆるエキスパートと呼ばれているドクターの殆どが取得しています(技術認定を持っていないからと言って、手術をしてはいけない、という制度ではありません)。この技術認定を取得しているドクターについては、学会ホームページを参考にして下さい。http://service.kktcs.co.jp/smms2/c/cl_jsgoe/ws/license/List.htm?id=all&t=templates/general/medical_specialist/medical_specialist_list.tpl
子宮鏡手術は、子宮の内腔に飛び出しているような子宮粘膜下筋腫が適応で、筋層内筋腫や漿膜下筋腫には全く適応がありません(筋腫まで到達できない)。おおよそ3cm以内程度までであれば、安全に手術出来るのではないかと考えております。
繰り返しますが、いずれの方法でも、術後の妊娠率の改善、術後癒着の問題などの術後成績は同等で、どれが最も優れている、ということはないです。症例によって、選択が変わる、ということになります。
子宮摘出について解説します。これも文字通りで、子宮を摘出する方法であり、子宮筋腫でも子宮腺筋症でも「根治術」となります。
子宮摘出をするので、術後に子宮疾患になることはありません。
原則的に、子宮のみを摘出し、卵巣の摘出は行わないので、術後にホルモンが乱れる、更年期症状が強くなる、ということはありません。
子宮疾患、とくに子宮体がんになる恐れがなくなるので、更年期症状に対するホルモン補充療法はしやすくなります。
子宮を摘出するには、まず円靭帯という子宮と鼡径部(太ももの付け根あたり)をつないでいる靭帯、卵管卵巣を子宮から切り離します。続いて、子宮頸部の上に被さっている膀胱を剥がし、子宮頸部付近から流入してくる子宮動脈を遮断、さらに仙骨子宮靭帯という腰骨と固定している靭帯を切断、腟を解放して子宮を摘出します。この子宮動脈を処理するときに、すぐ近くを走行する尿管(腎臓から膀胱に尿を通す管)を間違って切断または結紮してしまうことでおこる合併症が一番怖い合併症です。
最後に腟断端を縫合して終了、ということになります。
よって、子宮頸部付近に大きな筋腫があると、子宮摘出は少し難しくなる、と考えています。
子宮頸部がきれいに術野展開することさえ出来れば子宮摘出は可能です。
子宮摘出についても開腹手術、腹腔鏡、腟式手術の3通りがあります。開腹手術には制限はありませんは、腹腔鏡手術については施設、術者による制限があります。腟式手術では、分娩経験がない方や、腟が狭い、子宮が大きい場合には適応外になります。
子宮摘出と温存の中間に位置し、ほぼ子宮摘出と同じ効果がある治療方法として子宮亜全摘または子宮腟上部切断術という方法があります。これは子宮体部だけを摘出する方法であり、子宮頸部を残すため、理論的には尿管膀胱損傷のリスクが低下する、術後腟断端が開いてしまうという合併症リスクが低下する、術後腟脱が怒りにくい、腟の短縮がないため、術後性交障害が起こりにくいといったメリットが考えられるのですが、統計学上は、通常の子宮全摘と変わらないとも言われています(ちょっと古い文献しかなく、最新の検討では腟上部切断術の方がすぐれている、という結果報告もあります)。
私は、子宮全摘については大きさでは腹腔鏡手術の限界はない、と思っており、子宮頸部周囲さえ問題なければ、開腹手術は完全に回避できると考えています。
もちろん、手術に「絶対」はありませんので、腹腔鏡手術で開始しても、手術続行困難だと判断した場合は、速やかに開腹手術に移行する可能性があります。
その他の治療について説明します。
子宮動脈塞栓術という方法があります。これは、原則子宮全摘術をしたいが、何らかの理由で手術を回避しなければならない方のための治療方法です。子宮動脈に血管を詰まらせる「塞栓物質」というものをレントゲン透視下でカテーテルから流し、子宮動脈を遮断、子宮への血流を断って、子宮腫瘍を退縮させるという方法です。施術後に、子宮からの痛みが強く出ると言われています。また、子宮感染を引き起こすと、結局子宮摘出をしなくてはならなくなることもあります。日本では、未だ保険適応外治療であり、海外論文を読んでも、「手術よりも優れている治療法とは言えない」という結論になっています。
集束超音波療法という方法もあります。MRIで子宮筋腫の部位を同定、そこに超音波のエネルギーを集中させることで筋腫組織を崩壊させるという手段です。こちらは、非常に長い時間MRI装置の中に居続けなくてはいけないこと、適応に非常に制限があることなどが問題点としてあげられます。この治療法も保険診療適応外です。
以上、ホルモン療法から手術療法、保険適応外治療まで説明いたしましたが、大きさ、部位、症状、患者さんの生活背景、社会背景によって、治療方針は変わってきます。
まずはご相談下さい!ご自身が納得する治療が「ベスト」です!
投稿者:



















